- 看護師転職 ナースステップ
- お役立ちコンテンツ
- 業界情報
- 【年齢別】バイタルサインの基準値(正常値)は?測定方法や看護師の心構えを解説
【年齢別】バイタルサインの基準値(正常値)は?測定方法や看護師の心構えを解説
記事掲載日:2025/04/09

看護師の仕事で基本となるのが、バイタルサインの測定です。毎日測定する方も多いため、正常値はどのくらいか知っておくと仕事で役立ちます。バイタルサインを測定する看護師向けに各項目における基準値について、成人・小児・高齢者の年齢別の基準値を詳しく解説します。あわせて、正しいバイタルサインの測定方法についても紹介するので、手順が不安な方は確認してみてください。
- バイタルサインとは
- 【成人】バイタルサインの基準値
- 【小児】バイタルサインの基準値
- 【高齢者】バイタルサインの基準値
- 尿量の基準値
- 意識レベルの評価
- バイタルサイン測定に必要なもの
- バイタルサイン測定方法
- 【看護師向け】バイタルサインを測定するときの心構え
- 正確なアセスメントはまず基準値を知ることから!
ナースステップは
「なぜ転職するのか」の理由を
明確にするところから一緒に考えます。
看護師の転職に悩んだら
まずはナースステップにご相談ください!
バイタルサインとは
バイタルサインとは人間の生命活動における重要な指標のことで「vital(生命)sign(サイン)」という意味です。基本的には「脈拍」「血圧」「呼吸」「体温」の4つの項目を指しますが、さらに詳細な情報を必要とする現場では「尿量」「意識レベル」の2つを含めた6項目になります。
バイタルサインは医療・福祉業界で働く人にとって、健康状態を把握するために必要な基本知識です。正常の目安となる値は「正常値」ではなく、現在は「基準値」と呼ばれています。
参考:日本内科学会雑誌「臨床現場におけるバイタルサインの活用」
参考:国立療養所高松病院「在宅療養技術指導マニュアル」
バイタルサインを測定する目的
バイタルサインを測定する目的のひとつは、値が基準値から逸脱していないか確認することです。基準値から大きく逸脱している場合、時には処置が必要になることもあります。
また、前回(過去)の測定値と比べてどのくらい変化しているか観察することで、疾患の早期発見と治療方針の検討ができるでしょう。
看護師がバイタルサインの測定を行う主な場面
救急外来や集中治療室、手術室など緊急性が高い職場では患者さまの容態が短い時間に急激に変化する可能性があるため、複数回バイタルサイン測定をします。
一方、健診センターやクリニックの外来では、来院時に測定するなど1回のみのことが多いです。また、デイサービスや介護施設では、入浴前に利用者のバイタルサインを測定します。
【成人】バイタルサインの基準値
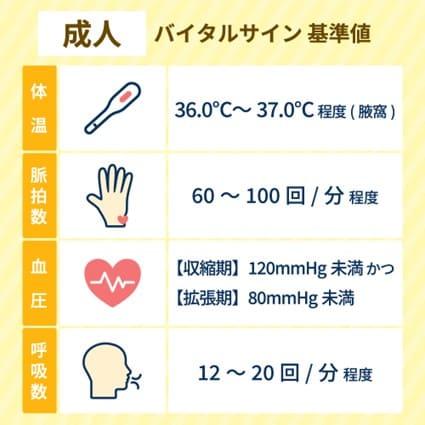
出典:厚生労働省「喀痰吸引」
出典:特定非営利活動法人日本高血圧学会「高血圧治療ガイドライン2019」
成人におけるバイタルサインの基準値は上記のとおりです。測定した結果が正常か異常かを正しく判断するために、しっかりと覚えておきましょう。
ただし、値には個人差がある点と、日常生活における影響によっても数値が変動する点に留意が必要です。運動、入浴、食事、喫煙後30分以内の測定は避けるようにしましょう。
【小児】バイタルサインの基準値
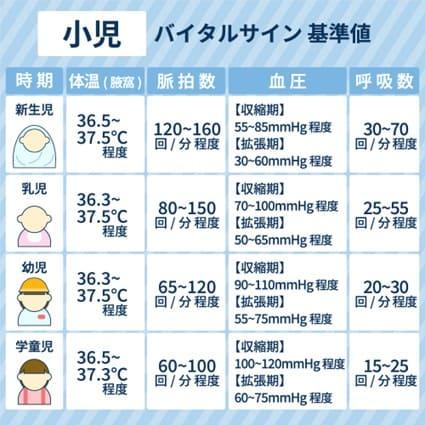
小児の場合、バイタルサインの基準値は成人と異なります。体温は成人よりも高い傾向にあり、脈拍数と呼吸数は成人よりも回数が多いです。血圧は成人よりも低い傾向にあり、測定時の加圧が強くなり過ぎないよう注意が必要です。
この傾向は年齢が低いほど大きく、特に新生児期や乳児期では成人の基準値とは大きく異なるので覚えておきましょう。
【高齢者】バイタルサインの基準値

出典:厚生労働省「喀痰吸引」
出典:特定非営利活動法人日本高血圧学会「高血圧治療ガイドライン2019」
高齢者の場合は体温が成人よりも低めで、脈拍数も少なめになります。血圧については成人と同様の基準値です。呼吸数は成人よりもわずかに多くなります。
ただし、高齢者の場合は基礎疾患などによりバイタルサインの個人差が大きいものです。異常の早期発見のためには、普段からの値を知っておくことがより重要です。
尿量の基準値
水分のin-outバランスを確認するために、尿量について正しい基準値を把握しておきましょう。尿量から患者さまの異常にすぐ気が付けるように備えられます。
1日:約1000~2000ml
参考:関西医科大学「第10回市民公開講座(2008)男女ともに見られる尿漏れ、頻尿」
尿量の基準値は、1回あたり約200~400ml、1日あたり約1000~2000mlです。日本腎臓学会によると、1日の尿量が400mL以下になることを乏尿、100mL以下になることを無尿といいます。また、尿量が増加し2500mL以上になることを多尿といいます。
意識レベルの評価
意識レベルは「JCS(Japan Coma Scale)」と「GCS(Glasgow Coma Scale)」が広く使われている評価方法です。どの診療科に勤めていても、必要時にはどちらの評価方法も使えるようにしておきましょう。
JCS(Japan Coma Scale)
| 0:クリア | |
|---|---|
| 意識障害がない | |
| Ⅰ:覚醒している状態 | |
| Ⅰ‐1 | 清明とは言えない |
| Ⅰ‐2 | 見当識障害あり |
| Ⅰ‐3 | 名前、生年月日が言えない |
| Ⅱ:刺激すると覚醒する状態 | |
| Ⅱ‐10 | 呼びかけで容易に開眼する |
| Ⅱ‐20 | 痛み刺激で開眼する |
| Ⅱ‐30 | かろうじて開眼する |
| Ⅲ:刺激しても覚醒しない状態 | |
| Ⅲ‐100 | 払いのける動作をする |
| Ⅲ‐200 | 手足を少し動かしたり顔をしかめたりする (除脳硬直を含む) |
| Ⅲ‐300 | まったく動かない |
出典:厚生労働省「入院時意識障害がある場合のJCS」
出典:堺市「意識レベル(JCS)」
JCSはJapan Coma Scale(ジャパンコーマスケール)の略で、日本の病院で広く使われている意識レベルの評価スケールです。別名「3-3-9度方式」と呼ばれ、数字が大きくなるほど意識レベルが低くなります。
大きく分けると1桁:覚醒している状態、2桁:刺激すると覚醒する状態、3桁:刺激しても覚醒しない状態の3つになるため、評価が簡便で使いやすい特徴があります。
GCS(Glasgow Coma Scale)
| E:eye opening(開眼) | |
|---|---|
| 4点 | 自発的に開眼 |
| 3点 | 呼びかけにより開眼 |
| 2点 | 痛み刺激により開眼 |
| 1点 | 開眼しない |
| V:best verbal response(言葉の応答) | |
| 5点 | 見当識あり |
| 4点 | 会話の混乱 |
| 3点 | 言語の混乱 |
| 2点 | 理解不明の声を出す |
| 1点 | 発語なし |
| M:best motor response(運動機能) | |
| 6点 | 命令に応じる |
| 5点 | 疼痛部位を認識し手足で払いのける |
| 4点 | 四肢屈曲反応、逃避 |
| 3点 | 四肢屈曲反応、異常 |
| 2点 | 四肢伸展反応 |
| 1点 | まったく動かない |
出典:中外医薬社「正しいGCSのための注意点」
GCSはGlasgow Coma Scale(グラスゴーコーマスケール)の略で、海外では広く使われています。日本では主に脳外科領域などで詳しく評価する際に利用されています。
評価は「開眼」「発語」「運動機能」の3つの面について行うため、JCSよりも評価に時間がかかります。ただしJCSよりも詳しく意識状態の評価ができるメリットがあります。
バイタルサイン測定に必要なもの
出典:国立療養所高松病院「在宅療養技術指導マニュアル」
聴診器は膜型・ベル型のうち使用する方向に穴を向け、イヤーピースは「ハの字」の向きで装着します。チェストピースを軽く指で叩き音が伝わっているか確認しておきましょう。血圧計は事前に加圧してみて、ゴム嚢に空気の漏れがないか確認します。時計は脈拍数や呼吸数を数えるのに使用するため、必ず秒針付きのものを用意しましょう。
バイタルサイン測定方法

ここでは、成人の場合の正しいバイタルサイン測定手技についてご紹介します。改めてチェックしてみましょう。
脈拍の測定方法
脈拍とは、一定の時間内に心臓が拍動する回数を示し、1分間の拍動数で表します。測定は簡易的な方法で、手首の親指側にある橈骨動脈に触れる拍動を触知しておこないます。
原則1分間測定しますが、不整脈がなく容態が安定している患者さんは15秒または30秒測定し1分間当たりの脈拍数を算出する方法もあります。
| 基準値(成人) | 約60~100回/分 |
|---|---|
| 測定方法 | ①脈拍を測定することを伝え、患者さまに安楽な姿勢をとってもらう ②手首の親指側にある橈骨動脈に人差し指、中指、薬指の先を揃えて広く当て、脈拍を触知する ③拍動の強さ・リズムに注意しながら1分間の脈拍数を数える |
| 測定のポイント | ・安静時に測定するよう心がける ・脈拍に異常がみられる場合は心機能の異常や脱水、脈拍に左右差がみられる場合は動脈の狭窄が疑われる ・血圧が低く橈骨動脈が触知できない場合は上腕動脈や総頚動脈で測定する |
血圧の測定方法
血圧とは、心臓から血液を拍出する際に血管壁を内側から押す力のことを指します。
測定にはアネロイド式血圧計、電子血圧計、電子自動血圧計を使用します。以前は水銀式血圧計を使用していましたが、水銀による環境汚染の問題で現在は使用されていません。
| 基準値(成人) | 収縮期血圧120mmHg未満 拡張期血圧80mmHg未満 |
|---|---|
| 測定方法 | ①血圧計が加圧しない状態で0mmHgを指すことを確認する ②血圧を測定することを伝え、上腕と心臓を同じ高さにして患者さまに安楽な姿勢をとってもらう ③上腕を露出させ、上腕動脈を触知して位置を確認する ④上腕動脈がゴム嚢の中央に当たるようにし、指が2本入る程度の余裕を持ってマンシェットを肘から2~3cmほど上の上腕に巻き付ける ⑤聴診器のチェストピースをマンシェット下部の上腕動脈部分に当てる ⑥加圧する旨を伝えて、平常の収縮期血圧よりも20mmHgほど高く加圧する ⑦毎秒2~3mmHgの速度で空気を抜き、コロトコフ音が聞こえ始める数値を収縮期血圧、コロトコフ音が消失する数値を拡張期血圧として記録する |
| 測定のポイント | ・安静時に測定するよう心がける ・寒い部屋では血圧が上昇するため暖かい部屋で測定をおこなう ・上腕を露出させる際、服で上腕が締め付けられることのないよう注意する ・乳がんでリンパ節郭清を受けた方の手、麻痺側の手、シャント造設をしている方の手での血圧測定は禁忌 |
呼吸の測定方法
呼吸を測定することで、呼吸機能の異常をアセスメントできます。
測定方法は胸部および腹部の上下を見てカウントします。呼吸数は意識するとコントロールできるため、測定は患者さまに気付かれないようにおこないます。呼吸数だけでなく、呼吸の深さ、呼吸音やリズムにも注意しながら観察をおこないます。
| 基準値(成人) | 12~20回/分 |
|---|---|
| 測定方法 | (呼吸数の測定) ①患者さまに呼吸の測定を伝えず、脈拍測定終了後そのままの姿勢で測定をおこなう ②胸部および腹部の上下を見て「吸って吐く」動作で1回とカウントする ③1分間呼吸回数を計測する (呼吸音の観察) 1. 患者さまに胸部聴診をおこなう旨を伝え、前胸部を露出してもらう 2. 手のひらで聴診器のチェストピースを温めておく 3. 患者さまに深呼吸をしてもらいながら前胸部と背部を気管→気管支→肺胞に向かい左右対称に聴診を進めていく 4. 1箇所につき吸気と呼気をワンセット以上確認する |
| 測定のポイント | ・呼吸数は患者さまに測定を意識させず、リラックスした状態でおこなう ・患者さまの状態によってはパルスオキシメーターを使用し血中酸素飽和度を測定する ・呼吸の深さ、呼吸音やリズム、チアノーゼ、呼吸苦の有無について注意しながら観察する ・呼吸音は音の大きさ、左右差、副雑音の有無に注意して観察する |
体温の測定方法
発熱はさまざまな疾患の兆候であるため、体温を測定することで異常の早期発見につながります。
測定方法は電子体温計を用いて腋窩で計測することが一般的です。その他には、口腔検温法、直腸検温法、耳式検温法があります。
| 基準値(成人) | 36.0~37.0℃ |
|---|---|
| 測定方法 | (腋窩検温法) ①正確に測定するため、腋窩の汗をしっかりとぬぐう ②体温計の先端が腋窩に当たるようにし、体温計を腋の下から上に向かって30~45°の角度で差し込む ③検温が終了するまで腕を軽く曲げて手のひらを上に向け、反対側の手で上腕を押さえてもらう ④使用後の体温計をアルコール綿で消毒する |
| 測定のポイント | ・体温は日内変動するため、測定はなるべく毎日同じ時間帯にする ・麻痺がある場合は健側で測定する |
尿量の測定方法
尿量は腎機能や体液のバランスをみるため、特に腎疾患や手術後の患者さまにとって重要な観察項目です。尿量が少なすぎると腎機能不全が疑われます。尿量測定の方法には自己蓄尿、オムツや尿パットの重量測定、膀胱留置カテーテルがあります。
| 基準値(成人) | 約1000~2000ml/日 |
|---|---|
| 測定方法 | (膀胱留置カテーテルの場合) ①畜尿バッグ内の尿量を時間ごとに確認し記録する (オムツや尿パットを用いる場合) 1 オムツや尿パットを交換するたびに重量を測定する ② 排尿後のオムツまたは尿パットの重量から排尿前のオムツまたは尿パットの重量を引いて尿量を算出する ③時間と尿量を記録して合計し1日の尿量を算出する |
| 測定のポイント | ・膀胱留置カテーテルを用いて尿量測定をする場合は尿量だけでなく、尿の色、臭気についても観察し、感染兆候に注意する |
意識レベルの評価方法
以下に具体的な事例と「JCS(Japan Coma Scale)」、「GCS(Glasgow Coma Scale)」を用いた評価の例をご紹介します。
【具体例】
| 状態 | 評価 |
|---|---|
| ①自発的に開眼しているが、日時や場所がわからない。四肢は指示通り動かせる。 | JCS Ⅰ―2 GCS E4 V1 M6 |
| ②閉眼しているが、体を揺さぶり大声で呼びかけると開眼する。声を発しているが理解不能である。痛み刺激に対しては逃れようとする動作がみられる。 | JCS Ⅱ-20 GCS E3 V2 M4 |
JCSでは、①の例は自発的に開眼していることから1桁、②の例では閉眼しているが呼びかけに反応して開眼することから2桁であることがわかります。
GCSではEはEye opening(開眼)、VはVerbal response(言語反応)、MはMotor response(運動反応)を表します。
JCSでは数字が大きくなるほど重症となり、GCSでは数字が小さくなるほど重症を表すことを覚えておきましょう。
参考:厚生労働省「喀痰吸引」
参考:特定非営利活動法人日本高血圧学会「高血圧治療ガイドライン2019」
参考:関西医科大学「第10回市民公開講座(2008)男女ともに見られる尿漏れ、頻尿」
参考:厚生労働省「入院時意識障害がある場合のJCS」
参考:堺市「意識レベル(JCS)」
参考:中外医薬社「正しいGCSのための注意点」
【看護師向け】バイタルサインを測定するときの心構え

看護師がバイタルサインを測定するために大切な心構えは上記のようなものです。スムーズに測定し、得られた結果を活かすためには重要なこと、改めて自分の測定方法を見直してみましょう。
丁寧でわかりやすい説明を心がける
バイタルサインの測定は、患者さまの理解と協力があってこそスムーズに実施できるものです。患者さまやご家族が測定について正しく理解できるよう、分かりやすく説明を行うことが大切です。
意識のない患者さまであっても声掛けをしてから実施したり、付き添いのご家族に説明してから測定をしたりするようにしましょう。
患者さまが安心できるように声かけをする
バイタルサイン測定の際に緊張や不安を感じていると、普段よりも脈拍や血圧が上昇してしまうなど、正しい測定ができない場合があります。
患者さまがより安心し落ち着いた状態で測定できるように、年齢や個々の理解度に合わせた声かけを行うようにしましょう。不安そうな様子の方には心情に共感し、寄り添う姿勢を示しましょう。
小児と成人では測定の順番を変える
小児のバイタルサインを測定する場合、「何をされるかわからない」という恐怖心から泣いてしまうことがあります。泣いてしまうと正しい数値を測定できないので、注意しましょう。
対策としては、直接体に触れない項目から順に測定していくことが有効です。少しでも子どもの不安を和らげるよう、わかりやすい言葉で説明したり、測定器具に実際に触れてもらったりして警戒心を取り除く工夫をしましょう。
【測定の順番】
| 小児の場合 | 成人・高齢者の場合 |
|---|---|
| 1 検査説明 2 呼吸 3 脈拍 4 体温 5 血圧 |
1 検査説明 2 体温 3 脈拍 4 呼吸 5 血圧 |
結果を正確に分析・共有して看護ケアに活かす
バイタルサインは、患者さまの健康状態の変化を知るうえで重要な要素です。
正常値を知り、測定結果が示す変化や状態をしっかり分析しましょう。そして必要に応じ、チームのメンバーや主治医に結果を正しく共有して今後のケアに活かすことが重要です。
正確なアセスメントはまず基準値を知ることから!
患者さまの状態を正しく把握するためには、バイタルサインを正確に測定し、得られた結果が何を示しているのか正しく判断することが重要です。基準値から外れている場合でも全てが異常とは限りません。どれくらい基準値から外れているのか、普段はどれくらいの値なのか、など総合的に判断するようにし、判断に迷ったときは経験豊富な先輩看護師や主治医に相談しましょう。
ナースステップは看護師のためのお役立ち情報をたくさん掲載しています。転職を目指す看護師さん一人ひとりのお悩みに寄り添い、サポート。医療業界専任担当のコンサルタントが無料で支援するので、転職が初めての方でも安心してご利用いただけます。実務経験を活かして看護師として働きたいとお考えの方は、ぜひお気軽にご相談ください。
ナースステップは
「なぜ転職するのか」の理由を
明確にするところから一緒に考えます。
看護師の転職に悩んだら
まずはナースステップにご相談ください!
【監修者情報】
大学病院にて看護師として3年勤務したのち、現在は株式会社メディカルリソース ワーカーズドクターズユニットにて産業保健師として勤務しつつ、内科クリニックの勤務も継続中。企業の産業保健師として従業員の保健指導、メンタル不調者の対応をはじめとし、全国にて健康講座を多数実施。
保健師をはじめとして、看護師や第一種衛生管理者、国家資格キャリアコンサルタント、健康経営エキスパートアドバイザー、食生活アドバイザーなどさまざまな資格を保有し、豊富な知識で社内外の健康管理を支援している。










